Een therapie die gericht is op het immuunsysteem heeft voor het eerst iemand genezen van uitgezaaide borstkanker. Dat geeft hoop dat de behandeling ook andere typen kanker in een vergevorderd stadium kan uitschakelen.
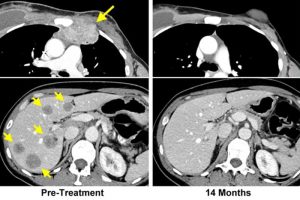
Judy Perkins had borstkanker die naar andere organen was uitgezaaid. ‘In haar lever had ze beschadigingen ter grootte van een tennisbal’, zegt Steven Rosenberg van de National Institutes of Health in Maryland in de VS. ‘Daar zou ze waarschijnlijk binnen drie maanden aan zijn overleden.’
Perkins had zeven andere kankerbehandelingen tevergeefs geprobeerd. Zes weken na het ondergaan van de nieuwe immuuntherapie waren haar tumoren in grootte gehalveerd. Een jaar later waren ze verdwenen. Tweeënhalf jaar na de behandeling is Perkins nog altijd kankervrij.
test 1 - Center images in content - premiumbericht
Lorem ipsum odor amet, consectetuer adipiscing elit. Curabitur netus elit tortor iaculis cras. Metus arcu dictum duis placera ...
Toen ze zich aanmeldde voor de trial, zei Perkins dat ze ervan uitging dat ze zou sterven. Na de behandeling heeft ze haar gewone leven weer opgepakt, inclusief haar hobby kajakken.
Natuurlijke aanval
De behandeling, ontwikkeld door Rosenberg en zijn collega’s, is gericht op genetische mutaties die ontstaan in kankercellen terwijl ze groeien en zich vermenigvuldigen. Sommige mutaties kunnen het immuunsysteem ertoe aanzetten de kankercellen aan te vallen, maar die reactie is doorgaans niet krachtig genoeg om kanker in zijn eentje te bestrijden.
Veel nieuwe kankertherapieën proberen deze natuurlijke aanval te stimuleren. Dat is echter een moeilijke methode, omdat mensen met dezelfde vorm van kanker enorm verschillende mutaties kunnen hebben.
Daarom zijn de afgelopen jaren gepersonaliseerde behandelingen ontwikkeld. Daarbij halen artsen immuuncellen uit een patiënt. Die vermenigvuldigen ze in het lab, om ze daarna weer terug te geven. Deze benadering is enigszins succesvol geweest tegen bepaalde vormen van kanker met veel mutaties, zoals huidkanker. Tot dusver waren dergelijke behandelingen echter vruchteloos bij kankers met weinig mutaties, zoals borstkanker.
Lymfocyten
Over het algemeen is bij borstkanker slechts 2 procent van de mutaties in staat om een immuunreactie op te wekken. Om dat percentage te verhogen, halen Rosenberg en zijn collega’s zogeheten lymfocyten uit een patiënt. Deze immuuncellen doorzoeken ze op losse cellen die gespecialiseerd zijn in het herkennen van kankermutaties.
De onderzoekers identificeren die mutaties door de DNA-volgorde van de kankercellen van een patiënt uit te lezen en die te vergelijken met het DNA van hun gezonde cellen. Vervolgens testen ze een monster van zijn of haar lymfocyten om te achterhalen welke mutaties een immuunreactie kunnen opwekken. Daarna vermenigvuldigen ze de cellen die deze mutaties kunnen herkennen.

Op die manier ontdekten en vermenigvuldigden de onderzoekers lymfocyten die vier soorten mutaties in de kanker van Perkins konden herkennen. Daarna brachten ze 80 miljard van die lymfocyten terug in haar bloed, samen met een medicijn dat de activiteit van het immuunsysteem stimuleert.
Veelbelovende strategie
Dezelfde benadering is ook met succes toegepast op enkele gevallen van lever-, darm- en baarmoederhalskanker. Al met al geven deze resultaten hoop dat er behandelingen komen tegen verschillende vormen van kanker in vergevorderde stadia die andere behandelingen hebben weerstaan. ‘De behandelde patiënten hebben veelvoorkomende vormen van kanker waartegen geen effectieve therapieën bestaan zodra de kanker is uitgezaaid. De resultaten introduceren dus een nieuwe benadering om immuuntherapie in te zetten als kankerbehandeling’, zegt Rosenberg.
‘Ik vind het een extreem opwindende en veelbelovende strategie’, zegt Charles Swanton van het Francis Crick Institute in Londen.
Zolang er echter geen klinische trial is uitgevoerd, weten we niet hoe effectief de benadering is. Tot dusver heeft het team twee andere vrouwen met borstkanker behandeld. Een van die twee reageerde niet op de behandeling, de ander overleed voordat de behandeling kon worden geëvalueerd.
De onderzoeksresultaten zijn gepubliceerd in Nature Medicine.
Mis niet langer het laatste wetenschapsnieuws en meld je nu gratis aan voor de nieuwsbrief van New Scientist.
Lees verder:
- ‘We kunnen immuuncellen uit tumoren gebruiken als antikankervaccin’
- Kankerbestrijdende nanorobots vernietigen tumoren door blokkeren bloedtoevoer
- Gekloonde apen controversiële stap richting betere kankertherapie
- Magnetische spermarobots leveren kankermedicijn af bij baarmoederhalskanker
- ‘Immunotherapie moet ook voor alvleesklierkanker mogelijk zijn’

